Fiches pratiques
Pour qui ?
La biopsie musculaire est un examen indispensable pour établir le diagnostic de la pathologie musculaire dont souffre le patient lorsque l’étude génétique ne le permet pas d’emblée (comme par exemple pour la maladie de Steinert ou la myopathie Facio-Scapulo-Humérale). Une fois prélevé, idéalement dans un centre spécialisé, le fragment musculaire est conditionné dans des milieux spécifiques pour être étudié morphologiquement en microscopie avant de bénéficier d’analyses biochimiques voir génétiques.
Quel muscle biopsier ?
Le choix du muscle à biopsier est orienté par l’examen clinique et peut nécessiter l’utilisation d’une IRM (imagerie par résonance magnétique) ou d’un scanner musculaire. Le muscle choisi doit présenter une atteinte symptomatique sans toutefois être trop dégradé pour obtenir suffisamment de tissu informatif.
Comment se déroule le prélèvement ?
Le prélèvement musculaire est réalisé par un neurochirurgien avec l’aide d’une infirmière au bloc opératoire pour bénéficier des conditions d’aseptie maximales.
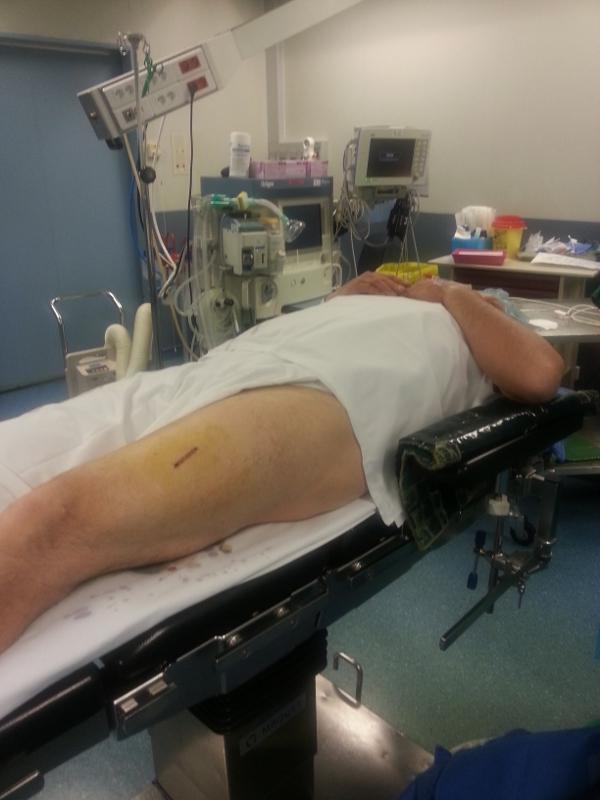
La consultation anesthésique pré-opératoire n’est pas utile mais il faut s’assurer que les anti-agrégants plaquettaires et les anticoagulants ont été arrêtés ou relayés par des hépariniques (un bilan de coagulation et une numération-formule sanguine doivent être demandés avant la biopsie). La biospie est effectuée sous anesthésie locale d’action rapide (utilisation de Naropeine et d’Adrenaline en l’absence de contre-indication) avec une surveillance continue du rythme cardiaque et de la tension artérielle par un scope. Le temps de la biopsie est de 30 minutes au total (installation du patient + réalisation du geste biopsique + pansement).
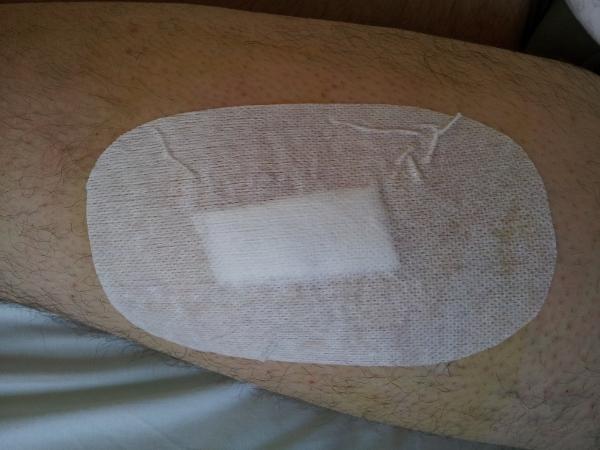
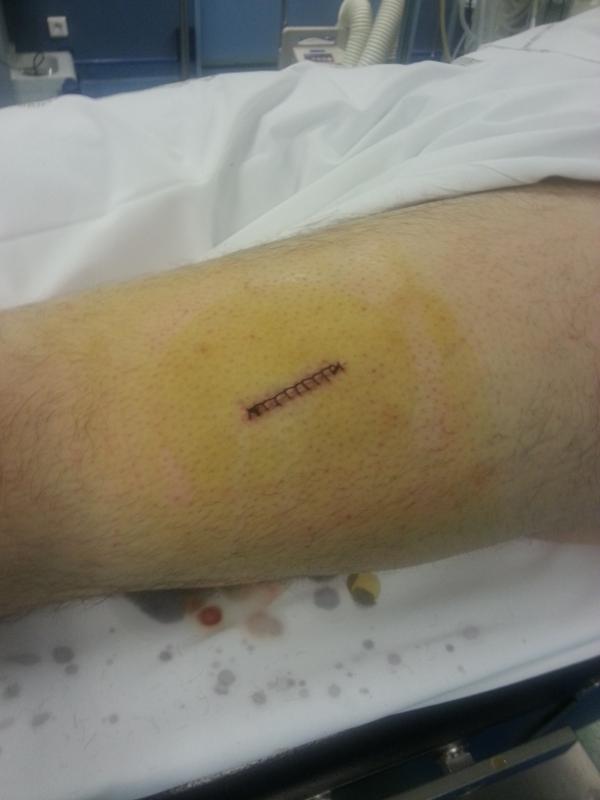
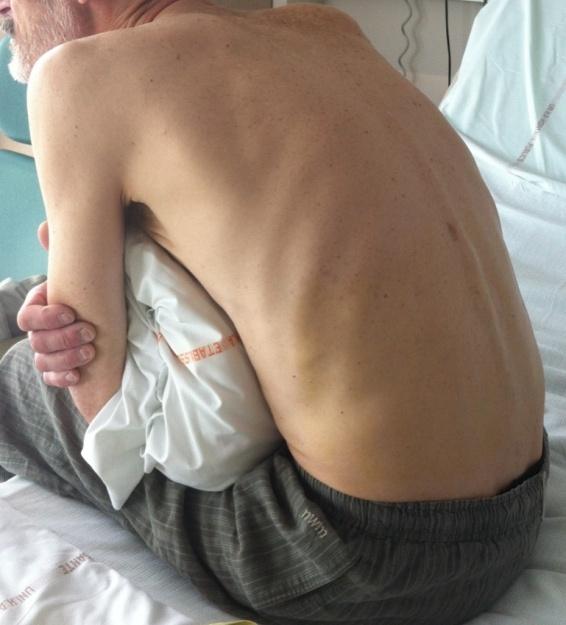
Le patient est installé en décubitus dorsal ou latéral et pendant tout le temps de l’intervention il peut choisir la musique de son choix afin d’être le plus détendu possible. La taille de l’incision varie de 4 à 6 cm et elle dépend surtout de l’épaisseur de tissu graisseux sous cutané qu’il faut traverser pour atteindre le muscle. Le prélèvement mesure généralement 1 cm de long et 5 mm de diamètre. Les fils utilisés pour refermer l’incision devront être enlevés par une infirmière ou le médecin généraliste 10 jours après l’intervention et les pansements sont à changer tous les jours.
La biopsie musculaire est donc un examen simple et rapide dont la seule complication possible est le risque d’hématome. Pour limiter ce dernier, il est recommandé d’éviter la mobilisation du membre où a été fait le prélèvement pendant 24 heures et les efforts importants pendant une semaine.
L'analyse du prélèvement ?
L’analyse d’une biopsie musculaire se fait par étapes successives ce qui explique que les délais de rendu des résultats puissent être longs. Après son prélèvement, le tissu est conservé au froid et il doit arriver au laboratoire d’anatomopathologie en moins d’une heure. Il va subir différentes analyses souvent complexes, chères et chronophages qui sont réservées aux grands centres hospitaliers comme le CHU de Clermont-Ferrand qui possède un plateau technique important :
- Histologie courante
- Histoenzymologie
- Immunohistochimie
- Analyse des protéines musculaire en Western Blot
- Étude en microscopie électronique : nécessite une inclusion en paraffine. Différentes colorations standards sont utilisées. Un examen immunohistochimique est également réalisé si une pathologie inflammatoire est suspectée.
- D’autres analyses peuvent être demandées selon le contexte (étude de la chaîne respiratoire, extraction d’ADN ou d’ARN…)
Texte rédigé par le centre de référence Neuropathies Rares Auvergne
La biopsie nerveuse consiste à prélever une partie d’un nerf pour l’analyser au microscope et tenter de retrouver la cause de la maladie ce qui peut permettre le cas échéant de proposer un traitement adapté.
Pour qui ?
La biopsie nerveuse est un examen invasif qui n’est pas réalisée systématiquement dans le cadre d’une neuropathie. Le neurologue demande le plus souvent ce prélèvement pour explorer certaines polyneuropathies handicapantes et/ou progressives dont l’étiologie reste indéterminée malgré un bilan exhaustif (ENMG, prélèvements biologiques, ponctions lombaires,….). La biopsie peut alors lui permettre de mieux comprendre les mécanismes à l’origine de cette atteinte du nerf périphérique, d’en mesurer la sévérité et surtout d’en trouver la cause et éventuellement le traitement.
Quel nerf biopser ?
Le nerf biopsié est toujours choisi dans une zone où la sensibilité est atteinte. Il s’agit dans tous les cas d’une petite branche sensitive ce qui exclut tout déficit moteur secondaire à la biopsie. Le nerf saphène externe situé (derrière la malléole externe au niveau de la cheville) est le plus souvent choisi mais d’autres nerfs peuvent être prélevés en fonction des symptômes cliniques (nerf radial au poignet, nerf musculo-cutané au dessus du coup de pied…).
Comment se déroule la biopsie ?
Le patient est généralement hospitalisé pendant quelques jours pour réaliser cette biopsie dans de bonnes conditions et bénéficier d’une surveillance médicale post-opératoire suffisante.
Le prélèvement est réalisé au bloc opératoire ou dans une salle dédiée dans des conditions d’asepsie rigoureuse. L’opération dure 30 minutes environ et elle est effectuée sous anésthésie locale. Après une incision de la peau de 5 à 8 cm centimètres et une petite dissection indolore pour dégager le nerf des structures avoisinantes, celui-ci est sectionné ce qui peut engendrer à ce moment précis une sensation de décharge électrique très transitoire. Une biopsie cutanée et/ou musculaire peut être réalisée dans le même temps opératoire si le neurologue prescripteur l’a jugée utile. Le cas échéant le patient en a été informé en consultation ou durant son hospitalisation et son consentement préalable a été demandé.
La cicatrice de la biopsie nerveuse est ensuite suturée avec du fil chirurgical et recouverte avec un pansement. Pour prévenir les problèmes de cicatrisation de la peau, de saignement local ou d’infections, des conseils de soins et d’hygiène sont donnés au patient qui reçoit également les ordonnances nécessaires pour éventuellement changer le pansement et enlever les points de suture après une cicatrisation complète.
Quelles précautions ?
Avant de bénéficier d’une biopsie nerveuse, il est nécessaire de signaler : - l’utilisation d’anticoagulant ou d’antiagrégants plaquettaires - toutes pathologies pouvant être à l’origine d’un risque de saignement (hémophilie…) - une allergie à l’iode ou à un produit anesthésiant. Après la biopsie, il faut respecter les conseils de soins donnés par l’équipe soignante à la suite du prélèvement pour le changement de pansement et l’ablation des points de suture. Lorsque la biopsie est réalisée au membre inférieur, il est important de ne pas poser le pied à terre pendant une dizaine de jours afin de ne pas risquer une réouverture de la cicatrice. Le patient peut toutefois se déplacer avec des cannes anglaises.
Quelles complications peuvent survenir ?
En dehors des problèmes possibles de cicatrisation de la peau, de saignement local ou de surinfection de la plaie déjà évoqués, les principales complications à signaler sont :
- le risque de réouveture de la cicatrice (surtout lié à une immobilisation insuffisante du membre biopsié)
- la survenue d’une zone d’anesthésie en regard de la région cutanée normalement innervée par le nerf prélevé. Cela peut constituer une impression d’inconfort mais il n’y a pas de douleur associée.
- L’apparition de décharges électriques gênantes lors des contacts avec la cicatrice de la biopsie. Cette complication demeure rare et elle est liée à la formation d’un névrome au niveau du nerf biopsié.
L’analyse du prélèvement
Le prélèvement de nerf est pris en charge par des techniciens spécialisés dans un laboratoire de neuroanatomopathologie. Les biopsies effectuées sur les patients du service de neurologie adulte du CHU de Clermont-ferrand sont le plus souvent analysées par le laboratoire du CHU de Limoges (localisé dans le service de neurologie- Pr JM.Vallat et Pr L.Magy) considéré dans ce domaine comme l’une des référence en France (http://www.chu-limoges.fr/neuropathieslim/). Le fragment prélevé subit des coupes d’épaisseur variable pour être étudié sous microscope optique voire électronique par un médecin spécialiste en neuropathologie du nerf périphérique. Différentes colorations et tests sont également pratiqués en fonction de la maladie suspectée. Toutes ces étapes minitieuses sont longues et expliquent pourquoi les résultats de la biopsie ne sont disponibles qu’au bout de plusieurs semaines.
Texte rédigé par le centre de référence Neuropathies Rares Auvergne
La biopsie cutanée consiste à prélever un fragment de peau pour analyser au microscope les petites fibres nerveuses présentes dans le derme et mesurer leur concentration.
Pour qui ?
La biopsie cutanée est un examen peu invasif généralement indiqué dans le bilan d’un tableau neurologique évoquant une neuropathie des petites fibres.
Comment se déroule la biopsie ?
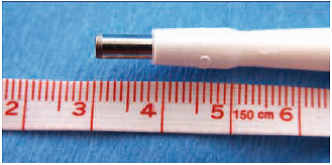
La biopsie de peau est une procédure techniquement simple effectuée avec un poinçon de 3 mm de diamètre sous anesthésie locale. La procédure peut se faire dans un bureau de consultation en respectant une asepsie rigoureuse. Elle dure 15 minutes au total. Cette biopsie peut être réalisée dans plusieurs sites mais elle est effectuée généralement sur une même jambe à deux endroits différents (à 10 cm au dessus de la malléole externe et à 10 cm sur le bord externe de la cuisse sous la crête iliaque). Dans la majorité des cas, il n’est pas utile de refermer la cicatrice avec des points de suture.

Quelles précautions ?
Avant de bénéficier d’une biopsie cutanée il est nécessaire de signaler :
- l’utilisation d’anticoagulant ou d’antiagrégants plaquettaires
- toutes pathologies pouvant être à l’origine d’un risque de saignement (hémophilie…)
- une allergie à l’iode ou à un produit anesthésiant.
Après la biopsie, le pansement est changé tous les jours jusqu’à la cicatrisation qui est obtenue sous une semaine. Lorsque des points de suture ont été nécessaires, ils seront enlevés par une infirmière ou le médecin traitant à la cicatrisation. Une ordonnance est fournie au patient pour l’ensemble de ces soins locaux.
Quelles complications peuvent survenir ?
Il existe très peu de complications après une biopsie cutanée, la principale étant le risque de retard de cicatrisation. Des surinfections locales peuvent également survenir surtout si les soins locaux post-biopsie ne sont pas effectués.
L’analyse du prélèvement
Le prélèvement cutané est pris en charge par un laboratoire de neuroanatomopathologie capable d’effectuer toutes les analyses nécessaires. Les biopsies effectuées dans le service de neurologie adulte du CHU de Clermont-ferrand sont envoyées au laboratoire du CHU de Limoges (localisé dans le service de neurologie- Pr JM.Vallat et Pr L.Magy) considéré dans ce domaine comme l’une des références en France (http://www.chu-limoges.fr/neuropathieslim/). Les résultats sont généralement obtenus en quelques semaines.
Texte rédigé par le centre de référence Neuropathies Rares Auvergne
Pour qui ?
La ponction lombaire est un prélèvement de liquide céphalo-rachidien (LCR) au niveau de l’espace sous-arachnoïdien lombaire à but thérapeutique (comme par exemple dans les hydrocéphalies chroniques de l’adulte) ou, plus fréquemment, diagnostique (bilan de neuropathie ou d’infection du système nerveux central, recherche de méningites…).
Comment se déroule la ponction lombaire ?
La ponction lombaire est un acte invasif qui doit obligatoirement être encadré par un médecin. La procédure n’excède pas 15 à 20 minutes.
Ce geste pouvant être anxiogène, un traitement pour « détendre » le patient peut être prescrit 20 à 30 minutes avant sa réalisation. Une anesthésie locale cutanée est également mise en place. Le patient est installé assis (ou parfois sur le côté), le dos le plus rond possible afin de bien dégager le massif rachidien. Le point de ponction est repéré par le praticien, il doit se situer entre la 4eme et la 5eme vertèbre lombaire, ou entre la 3eme et la 4eme.
La zone de ponction est soigneusement désinfectée, le médecin est équipé de gants stériles. Les aiguilles atraumatiques de petits diamètres sont privilégiées pour éviter le risque de brêche au sein des fibres de la dure-mère et limiter ainsi la survenue de céphalées post-ponction.
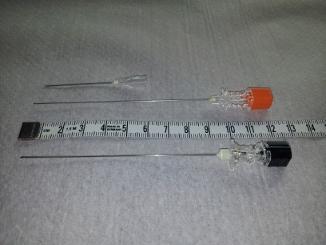
La bonne position de l'aiguille est vérifiée en retirant le stylet et le LCR est recueilli dans des tubes spécifiques (15 gouttes par tube, 3 à 4 tubes prélevés pour chaque patient) . L'aiguille est alors retirée et un pansement mis en place. Références supplémentaires à consulter : Cliquez ICI.
Quelles précautions ?
Avant de bénéficier d’une ponction lombaire il est nécessaire de d’assurer de l’absence de tout élément clinique évocateur d’un processus expansif intra crânien, et/ou de troubles de la coagulation et d’infection cutanée locorégionale. Tout traitement anticoagulant et/ou antiagrégant plaquettaire doit être signalé au médecin responsable de la ponction lombaire. Il en est de même des pathologies pouvant être à l’origine d’un risque de saignement (hémophilie…).
Après la ponction, il est recommandé au patient adulte de respecter un repos allongé de 1 heure minimum et de bien s’hydrater pour éviter les céphalées post-ponction qui sont dues à une fuite de LCR épidural.
Quelles complications peuvent survenir ?
Les céphalées post-PL sont la complication la plus fréquente (3 à 60 % des PL selon le type d’aiguille et la série étudiée). Les symptômes sont des céphalées bilatérales débutant 24-48 heures après la PL. Ces céphalées sont clairement exacerbées par la position debout et améliorées en position couchée. Dans des situations sévères, elles peuvent être accompagnées de nausées, vomissements, vertiges, acouphènes et troubles visuels.
Le traitement du syndrome post-ponction est en principe basé sur une période d’alitement strict combinée à l’administration d’antalgiques (paracétamol, AINS, opioïdes légers). Si le syndrome persiste, un Blood-patch épidural (injection épidurale de 10-20 ml de sang prélevé sur le patient) est effectué avec le plus souvent des résultats excellents.
L’analyse du prélèvement
Le LCR est envoyé rapidement dans les différents laboratoires (biochimie, bactériologie, hématologie…) qui doivent l’analyser. Les résultats sont obtenus en quelques heures pour certains résultats et en quelques jours pour les autres.
Texte rédigé par le centre de référence Neuropathies Rares Auvergne
L’électroneuromyogramme (ENMG) est un examen qui permet d’explorer le fonctionnement des nerfs et des muscles.
Pour qui ?
L’ENMG est un examen clef dans l’exploration de multiples pathologies nerveuses ou musculaires. Il peut être prescrit pour :
- Rechercher une compression d’un tronc nerveux comme par exemple le nerf médian dans sa traversée du canal carpien
- Étudier des racines nerveuses comme dans le cadre d’une sciatalgie ou une névralgie cervico-brachiale
- Explorer une atteinte plus ou moins étendue de tous les nerfs (polyneuropathie, polyradiculoneuropathie)
- Bilanter une faiblesse musculaire qui peut correspondre à une atteinte du muscle (myopathie) ou de la jontion neuro-musculaire (syndrome myasthénique).
Comment se déroule l’examen ?
Le médecin neurologue qui doit pratiquer un ENMG adapte ce dernier à la pathologie recherchée et à son examen clinique initial. En moyenne, l’électroneuromyogramme dure 30 minutes et il comporte en général deux parties :
Une étude du fonctionnement des nerfs dans leur composante sensitive et motrice par stimulo-détection de surface. Ce premier temps de l’examen nécessite l’utilisation de petites électrodes posées sur la peau qui permettent de recueillir l’activité électrique envoyée par un stimulateur à un autre point du corps. Plusieurs sites de stimulation sont en général nécessaire pour explorer un même nerf et, suivant les cas, plusieurs nerfs pourront être stimulés aux membres inférieurs et supérieurs. La stimulation est responsable de fourmillements ou d’un mouvement involontaire provoqué par la contraction du muscle stimulé. Ces phénomènes sont plus désagréables que douloureux mais la sensibilité de chacun est bien sûr différente.
Une étude l’activité musculaire au repos et lors d’une contraction volontaire par une électrode-aiguille stérile de petite taille qui est insérée dans le muscle après désinfection de la peau. Là encore, le nombre de muscles étudiés varie selon la pathologie suspectée. L’insertion de l’aiguille est en général ressentie au maximum comme une prise de sang. Il n’y a pas de risque d’infection.
Quelles précautions ?
Avant de bénéficier d’un ENMG le patient doit penser à :
- Signaler l’utilisation d’anticoagulant ou d’antiagrégants plaquettaires
- Signaler toutes pathologies pouvant être à l’origine d’un risque de saignement (hémophilie…)
- Éviter toute application de crème sur le corps (elle perturbe le passage du courant électrique et empêche l’adhésion des électrodes sur la peau)
- Apporter les éventuels examens ENMG antérieurs. Il est inutile d’être à jeun avant un ENMG et il n’y a pas de précaution à prendre après l’examen.
Texte rédigé par le centre de référence Neuropathies Rares Auvergne
Polyradiculoneuropathie Inflammatoire Démyélinisante Chronique

